„Az orvosok úgy beszélnek a betegeikkel, mintha a fenekükből rántották volna elő őket”

„Az orvosi pszichológia oktatása az orvosi tevékenység lélektani aspektusát hivatott kiemelni. A tantárgy interdiszciplináris, erőteljesen kapcsolódik a biomedicinához, különösen a pszichofiziológia révén, ugyanakkor az orvoslás humán oldalát, a pszichoterápiás segítségnyújtást is tárgyalja” – hirdeti orvostanhallgatóknak szóló, jelenleg is futó kurzusát a SOTE Magatartástudományi Intézete. A tantárgyhoz kapcsolódó jegyzetek és prezentációk anyaga szerint minden Magyarországon végző orvosnak el kell sajátítania már az egyetemi tanulmányai alatt, hogy a jó orvos-beteg kapcsolat alapvető feltétele, hogy az orvos a betegével empatikus és udvarias legyen, magyarázza el neki, hogy mit és miért csinál, de közben engedje kibontakozni, és vonja be a terápiás döntésekbe. Ehhez szükséges, hogy időt és figyelmet szánjon a betegre, nyitott legyen a kritikára, legyen önreflektív és türelmes, és a betegét tekintse egyenrangú partnernek.
A gyakorlat azonban egészen mást mutat.
A gyakorlatban nem pont olyan az orvos-beteg kapcsolat, amilyennek lennie kellene
„Majdnem minden hozzánk forduló beteg vagy családtag elmondja, hogy az orvosok többnyire úgy beszélnek velük, mintha a fenekükből rántották volna elő őket. Az már csak hab a tortán, hogy sem elég információt, sem megfelelő tájékoztatást nem kapnak. Ezen nincs is mit csodálkozni: a jó orvosok zöme elment nyugatra, akik maradtak, három ember helyett dolgoznak, minden lehetséges jogszabályt megsértve. Ha összeszámolnák a különböző kórházakban, magánintézetekben és egyéb helyeken eltöltött munkaóráik számát, kiderülne, hogy fele annyit sem dolgozhatnának, de ezt senki nem számolja össze.”
Így foglalta össze a saját szakmai szűrőjén keresztül szerzett benyomásait a Qubitnek a hazai orvos-beteg kapcsolatról egy neve elhallgatását kérő egészségügyi szakjogász, akinek az ügyvédi irodája országszerte képvisel panaszos betegeket vagy azok családtagjait. Mint mondja, Magyarországon Dunát lehet rekeszteni a kártérítési perekkel, mindennek mégsincs jóformán semmilyen hatása az orvosi ellátás minőségére, pedig a jogviták állandóan visszatérő eleme az orvosok betegekkel szemben tanúsított viselkedése.
„Sokan kiabálnak a betegeikkel, előfordul, hogy minősíthetetlen hangnemben szabályosan kizavarják őket a rendelőből. Nálam is elszakad néha a cérna, de szerencsére nekem van egy nagyon türelmes asszisztensem. Legutóbb például, amikor egy telefonhívás nagyon felbosszantott, de már bejött a következő beteg a rendelőbe, az asszisztens annyira kedvesen fogadta, hogy mélyen elszégyelltem magam, hogy kis híján átvittem az indulataimat a páciensre. De az például különösen nehéz helyzet, amikor a beteg nem tartja be az általam javasolt terápiát. Jön egy paksaméta papírral, orvostól orvosig jár, elmondod neki részletesen, hogy mi a terv, elmondod az opciókat, elmondod milyen vizsgálatra fogod küldeni, leírod az ambuláns lapra, erre kéri, hogy írjam le külön egy cetlire is. Minek? Ott van az ambuláns lapon. És akkor kiderül, hogy sem ő, sem a háziorvos nem olvassa el az ambuláns lapot. Előfordul olyan is, hogy valaki átesik egy infarktuson és egy műtéten, aztán látom a laboron, hogy nem szedi a gyógyszereket. Volt, hogy egy ilyen beteget megkértem, hogy keressen másik orvost, mert én nem tudok segíteni rajta, ha nem tartja be az utasításaimat.”
– mesél alapeseteket a saját szemszögéből egy vidéki nagyvárosban rendelő kardiológus, aki az 1990-es évek végén, amikor az egyetemet végezte, már tanult orvosi pszichológiát, „aminek a gyakorlatban semmilyen hasznát nem vettem. Abban, hogy egy orvos hogyan viselkedik a betegével, sokkal fontosabb, hogy mit hozott otthonról, vagy hogy vannak-e hozzátartozói a másik oldalon, látja-e, hogy a kollégái vagy az ápolók hogyan viselkednek a saját szeretteivel, és az neki milyen érzés. Ebben az esetben is legfeljebb akkor gondolkodik el a saját viselkedésén, ha van elég önkritikája.”
A jó gyakorlat alapelveivel épp egy magyar szakember foglalkozott elsőként
„Minden orvosnak van egy nem határozottan körvonalazott, de többnyire megingathatatlan, szilárd elképzelése arról, hogyan kellene egy betegnek viselkednie, ha beteg. Bár ez az elképzelés minden, csak nem világos és konkrét, mégis mérhetetlenül erős, és azt láttuk, hogy gyakorlatilag ez befolyásolja az orvos munkájának minden részletét (...). Az általános orvosi gyakorlatban tömérdek olyan eset fordul elő, amelyekben az orvos nyíltan megkísérli, hogy a beteggel elfogadtassa a saját normáit (...). Az apostoli funkciónak különösen fontos, jellegzetes része az orvosnak az a leküzdhetetlen vágya is, hogy bebizonyítsa betegének, az egész világnak, de mindenek fölött saját magának, hogy ő jó, kedves, nagytudású és segítőkész.”
Így jellemezte 1957-ben Bálint Mihály magyar orvos, pszichoanalitikus az orvosok általános attitűdjét Az orvos, a betege és a betegség című kötetében (Bálint egyetemi és pszichoanalitikusi karrierjét később Nagy-Britanniában teljesítette ki).
Miközben az orvosi ellátásban, vagy szerencsésebb helyeken szolgáltatásban a jó gyakorlatra irányuló alapelveket épp egy magyar szakember fektette le, Bálint életművét Magyarországon sokáig nem volt könnyű annak valódi értékén kezelni. Az például kisebb csodaszámba ment, hogy a fasizmus elől 1939-ben, 43 éves korában Angliába menekült zsidó orvos 1957-ben írt alapművét négy évvel később magyarul is kiadták – igaz, csak limitált példányszámban.
Buda Béla utószava szerint „a kevés példány igen hamar elfogyott, már megjelenése után röviddel ritkaság lett, amit féltve őriztek, csak barátoknak adták kölcsön. Többen is igyekeztünk újabb kiadást elérni, de hiába”, aminek okai legalább részben abban keresendők, hogy az államszocialista diktatúra eleve ferde szemmel nézett a pszichoanalízisre, és bár a kommunista hatalomátvétel után szinte teljesen kivéreztetett pszichológia tanszékek és pszichológiai társaságok az 1960-as évektől újraszerveződhettek, a tudományág továbbra is erősen átpolitizált maradt, és elsősorban a szocialista nevelést volt hivatott szolgálni. Így történhetett, hogy Bálint nevét Magyarországon még ma is kevesen ismerik, miközben orvosi gyakorlatról szóló egykori elméleti és gyakorlati útmutatói mára Németországtól az Egyesült Államokig az orvosképzés szerves részét képezik.
A mérsékelt hazai érdeklődés hozzájárulhatott, hogy miközben Nagy-Britanniában és az Egyesült Államokban az orvosi kommunikáció és az orvosi empátia kérdései az 1980-as évekre már szervesen kapcsolódtak az orvosképzés hagyományos tanmenetéhez, a magyar orvosi egyetemeken csak a rendszerváltás után kezdték oktatni az ezekhez kapcsolódó ismeretanyagot, aminek következtében a gyakorlat is lassabban változott.
A hazai orvoslás ma is paternalista
Egy 2009-es, az orvos-beteg kapcsolat magyarországi jellemzőit mintegy 400 beteg megkérdezésével vizsgáló szegedi felmérésből az derült ki, hogy a megkérdezettek túlnyomó többsége még a közelmúltban is azt ítélte jó orvosnak, akinek nagy a tapasztalata és a szaktudása, vagy legalábbis ez a hír járja róla. A beteggel való együttérzés és a megfelelő kommunikációs stílus még 2009-ben is csak a 11-12. helyen kullogott a jó orvos kritériumai között. Ennek fényében nem túl nagy meglepetés a szegedi kutatók konklúziója, miszerint a hazai orvoslásban egyértelműen a paternalista stílus uralkodik, ami nemcsak az orvosok, hanem a betegek többségének is kifejezetten kedvére való.
A szegedi felmérésben részt vevők közel 60 százaléka vélte úgy, a legjobb, ha az orvos dönt helyette és felette, és nemcsak a saját életük és egészségük feletti kontroll visszaszerzését nem igényelnék, hanem a közös döntéshozatal lehetősége sem hozta őket lázba. Ugyanezt a kérdést Hollandiában vizsgáló Hanneke de Haes ezzel szemben már 2006-ban is úgy találta, hogy a holland betegeknek kevesebb mint a harmada igényli, hogy betegsége esetén egy felette rendelkező orvos hozza meg a döntéseket, a betegek túlnyomó többsége inkább információkat vár, amelyek alapján maga dönthet.
„Sok olyan csoporttársam van, akik úgy érezték, hogy az orvosi kommunikáció és az orvosi pszichológia csak még egy óra az egyetemen, amire tök feleslegesen be kell járni a biofizikához vagy az anatómiához hasonló fontos tárgyak mellett. Én azért nem éreztem felesleges nyúzásnak, mert olyan borzasztó sok energiát azért nem kellett ebbe belefektetni, miközben érdekes volt, amit tanítottak. Ráadásul terepgyakorlat is kapcsolódott hozzá, két alkalommal kellett meglátogatni egy háziorvosi rendelőt vagy egy kórházat, ahol kifejezetten az orvosi kommunikációhoz kapcsolódó témaköröket kellett megfigyelni, majd arról a többieknek prezentációt tartani. Ezt kifejezetten hasznosnak éreztem”
– mondta el a Qubitnek egy budapesti orvostanhallgató, aki az orvosi egyetemi tanulmányai megkezdése előtt egy évet segédápolóként dolgozott egy fővárosi kórházban. Segédápolói tapasztalatairól az orvostanhallgató elmondta, hogy a kommunikációs jó gyakorlatot és technikákat elsősorban a fiatalabb orvosok alkalmazzák.
„Az idősebbeknél érződött, hogy felsőbbrendűnek gondolják magukat, a betegekhez többnyire lekezelő, paternalista stílusban beszéltek. Az időseket mamázzák, papázzák, úgy szólnak hozzájuk, mint a gyerekekhez, pedig még a gyerekeknek is el kellene magyarázni a saját szintjükön, hogy mikor mi történik, mi fog következni, hogyan tud saját maga is részt venni a folyamatokban.”
A betegek nemcsak a jogaikkal nincsenek tisztában, sokszor a felelősségvállalás is nehezükre esik
„Bár a tanmenetnek nemcsak az orvosi pszichológia, hanem külön tárgyként az orvosi kommunikáció és az orvosi szociológia is a része, az orvosi kommunikációt például elsőévesként, vagyis túl korán tanultuk. Mire a felsőbb évfolyamokon valódi betegekkel találkoznánk, addigra félő, hogy mindent elfelejtünk” – mondta orvostanhallgató forrásunk, aki a tanulmányai alapján úgy véli, hogy a rossz orvosi kommunikáció áldozatai leggyakrabban a többnyire már krónikus betegségekkel küzdő idősek, a fogyatékkal élők, akiknek legtöbbször a feje felett, a kísérőjéhez beszélnek a kevésbé figyelmes orvosok, a gyerekek, akiket a tradicionálisabb szemléletű szakemberek ugyancsak hajlamosak levegőként kezelni, és a terminális betegségekkel küzdők, vagyis a haldoklók. Ezek szerint gyakorlatilag azok a betegek szenvednek ez elégtelen kommunikációtól és az empátia hiányától a leginkább, akiknek arra a legnagyobb szüksége lenne.
A kezdő orvosként többnyire idősebb orvosok mellett dolgozó rezidensek ráadásul élesben sem biztos, hogy megfigyelhetik a jó gyakorlatokat, különösen, ha olyan idősebb mentorok mellett kezdenek dolgozni, akik képzésének többnyire nem is volt része az orvosi pszichológia, és legfeljebb önszorgalomból fejlesztették magukat a pályafutásuk során. Pedig az egészségügyi törvény kötelezővé teszi a tájékoztatást, olyan ismeretek átadását, amelyek lehetővé teszik a beteg számára „az egészsége védelmével és fejlesztésével kapcsolatos lehetőségek megismerését, valamint megfelelő tájékoztatáson alapuló döntését”. A jogszabály szövege ugyanakkor arra is kitér, hogy „saját egészségi állapotáért a tőle elvárható módon felelősséggel kell tartoznia”.
A gyakorlatban ez azt jelenti, fejti ki a Qubitnek Zana Ágnes, a Magyar Hospice-Palliatív Egyesület vezetőségi tagja, hogy
„mindenkitől meg kell(ene) kérdezni hogy kéri-e a megfelelő, így például a diagnózist, a kezelés nélküli prognózist és a lehetséges terápiás alternatívákat tartalmazó tájékoztatást. Ha bármilyen okból azt választják, hogy nem szeretnék hallani mindezt, akkor a páciensek megnevezhetik egy hozzátartozójukat erre a tájékoztatásra jogosultként. Az orvosoknak mind a kezelési alternatívákat, mind a választás és a közös döntés lehetőségét fel kellene kínálniuk, mert a beteg személyesen is felelős azért, ami a testével történik. Ennek a gyakorlatban nemcsak orvosi oldalról lehetnek akadályai: a betegek jelentős része még egy olyan rendszerben szocializálódott, amely az orvos-beteg kapcsolatot aszimmetrikus viszonyrendszerként kezelte, így az idősebbek sokszor nem is értik, miért akarják őket a döntésekbe bevonni, inkább azt várják, hogy az orvos hozza meg a döntést a megfelelő kezelésről.”
A paternalista stílus egyébként Zana szerint nem zárja ki az empatikus hozzáállást, ahogy az autonóm stílusban gyógyító orvosok sem mindig éreznek feltétlenül együtt a beteggel. Zana szerint például a valóságban is lehetnek nagy tudású, nyersen kommunikáló ám a legkevésbé sem együttérző Doktor House típusú orvosok.
A betegjogi képviselők csak addig segítenek, amíg nem akar valaki perelni
A betegjogokkal kapcsolatos tudatosság azért nőtt az utóbbi években, a fejlődést jól jelzi például, hogy az elmúlt évtizedben 10 ezerről mintegy 23 ezerre nőtt az Integrált Jogvédelmi Szolgálat (IJSZ) betegjogi képviselőihez évente beérkező megkeresések száma. A jogvédeli szolgálat szakembereihez fordulók száma egyébként legnagyobb mértékben a koronavírusjárvány kirobbanását követő korlátozások idején ugrott meg. A szervezet beszámolója szerint 2022-ben a betegjogi képviselőkhöz forduló panaszos több mint harmada, közel 8 ezer beteg vagy hozzátartozó a fekvőbeteg ellátásban tapasztalt hiányosságok, elsősorban épp a nem kielégítő tájékoztatás miatt kért segítséget. A betegjogi képviselőket felkeresők 12 százaléka érezte úgy, hogy neki vagy hozzátartozójának az ellátás során sérült az emberi méltósághoz való joga. Az érintettek 9 százaléka érezte úgy, hogy a tájékoztatáshoz, további 7 százaléka pedig, hogy az egészségügyi dokumentációba való betekintési joga nem teljesült maradéktalanul.
„Az orvosok empátiakészsége tulajdonképpen valamennyi betegjog érvényesülésében szerepet játszhat, meg kell, hogy jelenjen mind az önrendelkezéshez, mind a tájékoztatáshoz, mind a kapcsolattartáshoz való betegjogok gyakorlatában. Ez is lehet az oka, hogy kifejezetten az empátiakészségre vagy a kommunikációs hibákra vonatkozóan nem tipizáljuk a megkereséseket, így nemcsak arról nincsenek adataink, hogy a betegek hány százalékának lehet kifogása az orvos empatikus készsége miatt, de még arról sem lehet következtetéseket leszűrni, hogy a panaszosok hány százalékánál játszik szerepet ez a tényező”
– mondta el a Qubitnek Erhardtné Gachályi Anikó betegjogi képviselő, az IJSZ jogvédelmi módszertani osztályának osztályvezetője, aki hangsúlyozza, hogy a betegjogi képviselők segítségnyújtása addig tart, amíg a konfliktus permentes úton rendezhető. Egy esetleges peres eljárásban a betegjogi képviselők nem is vehetnének részt, a feladatuk inkább afféle mediáció elősegítése a panaszos és az orvosa vagy az intézmény vezetősége között. Gachályi szerint egyébként, bár még mindig sokan nincsenek tisztában azzal, hogy az egészségügyi ellátás során milyen jogaik és kötelezettségeik vannak, nagyon sokat fejlődött a jogtudatosság ezen a téren az utóbbi két évtizedben, ami ugyancsak hozzájárulhat a panaszok ugrásszerű növekedéséhez.
Nem perelni, nevelni kellene
A kizárólag peres ügyekkel foglalkozó, Qubitnek nyilatkozó egészségügyi szakjogász, ügyvéd szerint
„a betegjogi képviselők intézménye tökéletesen felesleges, semmilyen lényegi hatáskör nem kapcsolódik hozzájuk, nem tudják megvédeni a betegek jogait. Ha panasz fut be hozzájuk, azt felterjesztik a kórházigazgatónak, aki rutinszerűen elutasít mindent, amit csak lehet.”
Az általunk kérdezett kardiológus szakorvos egyébként a megoldást nem is annyira a peres vagy nemperes eljárások, illetve a jogtudatosság, sokkal inkább az egészségtudatosság fejlesztésében látná. Szerinte az általános iskolától kellene egészségtudatosságra nevelni a gyerekeket. Mint mondja,
„az én gyerekem, aki szerencsére nem beteg, de fogszabályozásra jár, ki sem nyitja addig a száját, amíg el nem mondják neki részletesen, hogy mit fognak vele csinálni. A probléma ott kezdődik, hogy a gyerekorvosi, háziorvosi rendelőkben még mindig gyakori, hogy egy oltáshoz, egy vizsgálathoz lefogják a gyerekeket, mert úgy egyszerűbben és gyorsabban túl lehet esni az orvos-beteg találkozón. Ha a gyerekeket az iskolában testtudatosságra nevelnék és a gyerekorvosi rendelőkben folyamatosan és türelmesen elmagyaráznák nekik, hogy mit miért kell csinálni, akkor idős korában sem kerülne gyerekszerepbe az orvosnál.”
Kapcsolódó cikkek a Qubiten:
A szülés nem lett sem olcsóbb, sem természetesebb Magyarországon
Kétéves a hálapénztörvényként emlegetett jogszabály, amitől sokan a szülészeti beavatkozások számának csökkenését várták – hiába. Vajon mi az oka, hogy miközben az egészségügyi pénzmozgás kifehéredett, a szülésindítások és a császármetszéssel végződő szülések aránya változatlan maradt?
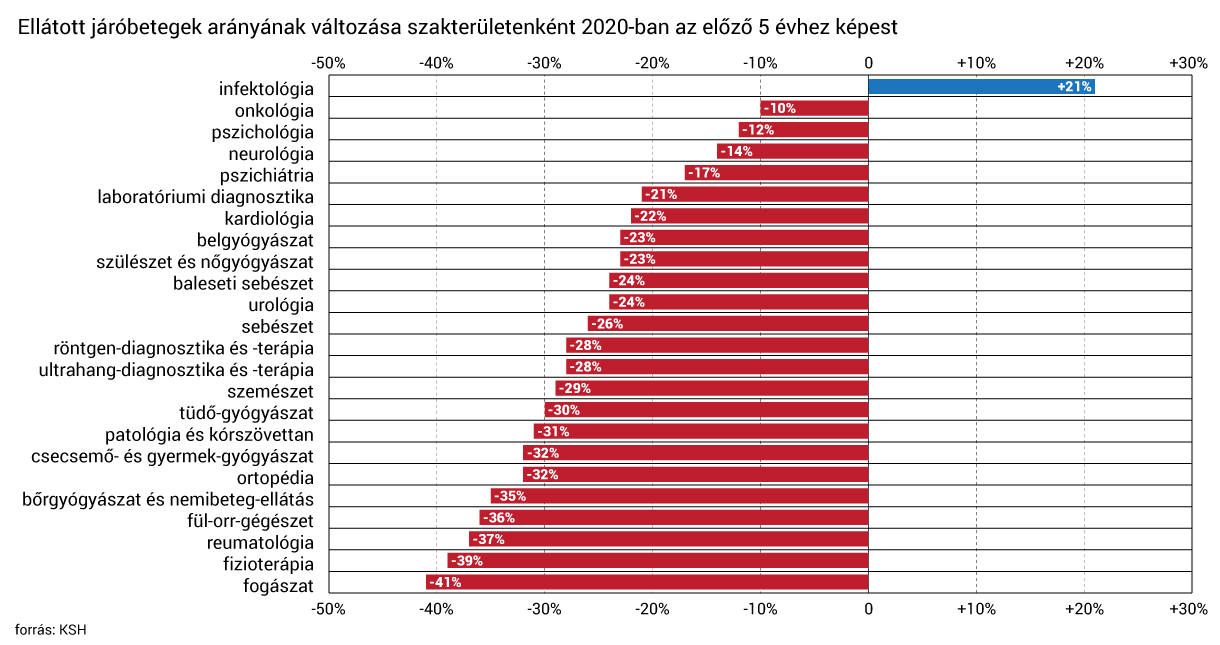
Egyetlen ábrán, hogyan szorította háttérbe a járóbeteg-ellátást 2020-ban a járvány
A fogászatokon 41 százalékkal, a reumatológiákon 37 százalékkal, a gyerekgyógyászatokon 32 százalékkal esett vissza Magyarországon az ellátott betegek száma 2020-ban.
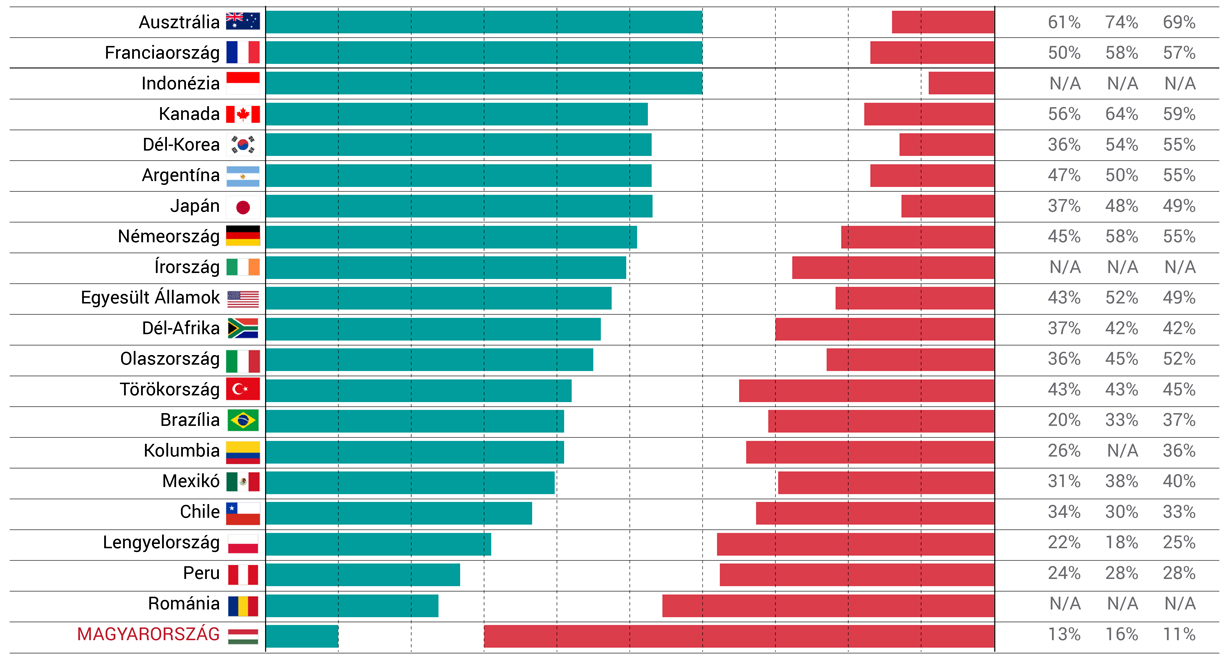
Ennél lesújtóbb már nem is lehetne a magyarok véleménye az egészségügyről
Az Ipsos 34 országot érintő kutatása szerint a magyarok 53 százaléka szerint rossz vagy nagyon rossz az egészségügyi szolgáltatások színvonala, és 45 százalék úgy gondolja, hogy az állapot a jövőben tovább romlik. Ezzel toronymagasan megelőzzük az összes többi vizsgált országot.