Magyar szakértők: Nem volt sikeres a hazai járványkezelés, és továbbra sem vagyunk felkészülve az újabb hullámra

Magyarországon egyáltalán nem lehetünk elégedettek a járványkezeléssel, ugyanis a pandémia komoly többlethalálozással járt - összegezte Oroszi Beatrix epidemiológus, a Semmelweis Egyetem Epidemiológiai és Surveillance Központ megbízott igazgatója az elmúlt két év legfontosabb járványügyi tanulságairól szerda este a Konszenzus az Egészségért Kör Szakértői (KEKSZ) IV. konferenciáján, és hozzátette, a következő hullám erőssége nem a víruson, hanem a védekezőképességünkön fog múlni. Szerinte ősszel jöhet a következő hullám, és fel lehetne rá készülni, de az idő és a tétlenség ellenünk dolgozik.
A járványkezelésen túl az egészségügy helyzetét értékelve Rékassy Balázs orvos, egészségügyi menedzser és a KEKSZ társalapítója a Qubitnek elmondta: míg a fejlett országok a GDP-jük 7-8 százalékát költik közpénzből finanszírozott egészségügyre, Magyarország körülbelül 5 százalékot költ, amihez a lakosság 2-2,5 százalékos kiadása adódik hozzá. A covid alatt érzékelhető volt egyfajta javuló tendencia: mára valószínűleg közel 6 százalékra nőtt az állami kiadás, amit viszont egyrészt az orvosok 300 milliárdos fizetésemelése dobott meg, másrészt a lélegeztetőgépek vásárlására elköltött 300-350 milliárd forint, aminek hasznosulása a nullához közelít.
A konferencia szakértői a lesújtó adatokon túl számba vették az ország előzetes felkészültségét, értékelték az egyes hullámok idején meghozott járványügyi intézkedéseket, és elkezdték levonni a tanulságokat ahhoz, hogy egy következő járványhullám vagy egy újabb globális járvány esetén felkészültebb lehessen Magyarország, és ne kelljen több ezer halálos áldozatra a Margitszigeten kirakott kövekkel emlékezni.
Ha nem látjuk, mi történt, mi lesz velünk, ha jön a következő járvány?
Balkányi László tudásmenedzser, az Európai Járványügyi Központ (ECDC) korábbi munkatársa szintén a halálozási adatokon mutatta meg, mekkora az eltérés a sikeresen védekező országok és Magyarország között. Míg 2021 augusztusában egymillió főre vetítve Új-Zélandon, Szingapúrban, Tajvanon, Dél-Koreában, Izlandon, Japánban, Norvégiában vagy Finnországban átlagosan 110 halálesetet regisztráltak, Magyarországon ez a szám 3123 fő volt. A szakértő szerint még akkor is iszonyatosan nagy a különbség a halálozási adatokban a sikeresen védekező országok és Magyarország között, ha az adatfelvétel módszertani különbségeiben az egyes országok között vannak különbségek.
Balkányi szerint ahhoz, hogy levonhassuk a megfelelő következtetéseket, meg kell nézni, mit csináltak másképp a sikeresen védekező országok, és fel kell tárni, hogy itthon mit lehetett volna jobban csinálni. Marton Péter, a Budapesti Corvinus Egyetem nemzetközi kapcsolatokkal foglalkozó docense, aki társadalomtudományi szempontból értékelte a járványkezelést, Svédországot hozta fel példának, amely már elkezdte feltárni saját hibáit, teljesen transzparensen, a Springer Nature által publikált Humanities and Social Sciences Communications folyóirat hasábjain. Ebben egyebek mellett a politikai kultúra és a döntéshozók elszámoltathatósága hiányának kritikus felülvizsgálatát javasolják.
Pandémiás készültségi terv, merre vagy?
Balkányi elemzése szerint számos tényezőt figyelembe kell venni a járványkezelés értékelésekor, de a legelső kérdés, hogy az adott országnak van-e megfelelő időközönként frissített pandémiás terve. Hozzátette, hogy számos országban, ahogy Magyarországon is, az influenzajárvány esetére készítettek efféle tervet, itthon ugyanakkor az utolsó nyilvánosan elérhető terv 2008-ból származik. Első lépésként szükség lenne tehát egy folyamatosan frissülő, részletes és alapos, több alternatívát kínáló készültségi tervre.
A sikeresen védekező országokban minden hullámban proaktív intézkedésekkel előzték meg a járvány elszabadulását, míg ez Magyarországon csak az első hullámban sikerült, mondta a szakértő. Míg a sikeres országoknál lokális, területileg, akár kistérségenként finomhangolt intézkedésekkel igyekeztek elejét venni a vírus terjedésének, idehaza szinte kizárólag országosan meghozott döntésekkel operáltak. Ezek pedig ad hoc, nem kiszámítható, gyorsan változó intézkedések voltak a centrális akarat mentén. Balkányi a kiszámítható intézkedésekre Németországot hozta fel példaként, ahol a szövetségi szintű német egészségügyi főhatóság, a Robert Koch Intézet egy idő után meg tudta mondani, milyen fertőzöttségi szinten milyen intézkedés várható, és azt következetesen be is tartották.
Se adat, se transzparencia, se orvos, se nővér
Marton kifejtette, hogy az adatvédelemre hivatkozva a kormányzat a járványkezelés szempontjából lényeges adatokat nem osztott meg, míg ugyanezeket az érveket más esetekben figyelmen kívül hagyták. Balkányi szerint a transzparencia és a szubszidiaritás elve sem működött megfelelően, a szakpolitikát pedig teljesen leuralta a politika, miközben a sikeresen védekező országokban a szakembereknek sokkal nagyobb szabadságuk volt, és egy járványhelyzetben arra lenne szükség, hogy a politikusok végrehajtsák a szakpolitikusok ajánlásait – ez Magyarországon nem így történt.
A katasztrofális járványügyi adatokhoz Magyarországon hozzájárult a népesség általánosan rossz egészségügyi állapota is. Marton emlékeztetett rá, hogy a népesség 26 százaléka elhízott, 32 százaléka szenved magas vérnyomásban (az európai uniós átlag 21 százalék), 25 százaléka dohányzik, a krónikus betegségek aránya pedig a KSH 2019-es adatai alapján Budapesten 52 százalék, és a legalacsonyabb számokkal rendelkező térségben, a Nyugat-Dunántúlon is eléri a 42 százalékot. Ezzel egyidejűleg számos intézkedéssel fokozták az egészségügyben meglévő emberhiányt: a KSH adatai szerint 2020 utolsó negyedévéhez képest 16 700 fővel csökkent az egészségügyben dolgozók száma.
Történt ez annak ellenére, hogy a kormány Rékassy szerint a második hullám idején eléggé megijedt, és azt ígérte, megemeli az orvosok fizetését annak érdekében, hogy benne maradjanak a közfinanszírozott ellátórendszerben. Emellett elfogadta a Magyar Orvosi Kamara tisztességes és jó alkuját, miszerint cserébe kivezeti a hálapénz intézményét. Az viszont az egészségügyi menedzser szerint mindenképpen hiba volt, hogy nincs semminemű teljesítményfüggő, szakmák közötti különbségtétel, csupán attól függően nő az orvosok fizetése, hogy hány éve praktizálnak.
Jót tettünk a gazdaságnak?
A gazdaságot tekintve Marton szerint sokáig az határozta meg a diskurzust, hogy nem engedhetjük meg a drákói védekezést a járvánnyal szemben, hiszen akkor felmerül a kérdés, hogy mi lesz a gazdasággal. Mára azonban már vannak adataink arról, hogy a zérócovid-politikát folytató Új-Zéland, Ausztrália vagy Dél-Korea gazdasági növekedést ért el, miközben egyébként a szakértő szerint a szabadságjogokat is jobban be tudták tartani, mint más olyan országok, amelyek ezt hangoztatták.
Ehhez képest Magyarországon a karanténban lévő vagy fertőzött személyek kevés pénzügyi segítséget kaptak, vagy egyáltalán nem segítette őket a kormányzat. Marton szerint a folyamatos tesztelésből, fertőzés esetén karanténba helyezésből és kontaktkutatásból, valamint az ezekhez kapcsolódó anyagi támogatásokból álló eszköztárnak végig kellene kísérnie a járvány elleni védekezés teljes folyamatát ahhoz, hogy az sikeres legyen. Szerinte a közgazdászok közül sokan még mindig nem értik, de ebben az esetben milliók elköltése milliárdok megspórolásához vezethetne, hiszen ha valaki anyagi támogatásban részesül, és karanténban vészeli át a betegséget, akkor nem fertőz meg másokat, és így kisebb gazdasági kár keletkezhet, több ilyen eset pedig akár a járvány lerövidülésével is járhat.
Milyen gyorsan észleltük, hogy baj van?
Ami a járványhullámok észlelésének gyorsaságát, a rövid- és hosszabb távú intézkedések hatékonyságát és a vakcinációs programot illeti, Oroszi elmondta: amikor Magyarország az első eseteket észlelte, a járvány már bőven zajlott, és amikor az első kormányzati intézkedéseket meghozták, akkor már javában a járvány felfutó szakaszában jártunk, ez pedig óriási biztonsági kockázatot jelent. Így míg a 2020 májusában elvégzett országos átfertőzöttségi vizsgálat (H-UNCOVER) szerint 56 439 olyan személyt találtak, aki átesett a koronavírus-fertőzésen, a hivatalos adatokban ez a szám ekkor mintegy 3500 fő volt.
Az epidemiológus szerint a második járványhullám elején, 2020 őszén a lassan növekedő görbe azt a látszatott keltette, hogy sikerült maszkviseléssel és a kontaktusok csökkentésével megfogni a járványt, azonban valójában kevés volt az elvégzett tesztek száma, így bár az esetszámok nőttek, a surveillance adatok ezt nem mutatták, nem volt megfelelő az észlelés. Oroszi szerint a jövőben fontos feladat lesz a gyors reagálás alapjául szolgáló észlelés és előrejelzés fejlesztése.
Az epidemiológus szerint a siker kulcsa egyértelműen a gyorsaság, a robusztus járványügyi intézmények megléte és a megfelelően kidolgozott intézkedéscsomag. A második hullám idején, november 11-én meghozott drasztikus intézkedéscsomaggal, például este 8 és reggel 5 közötti kijárási tilalommal a kórházban ápolt betegek számát az előrejelzett több mint 12 000 helyett sikerült valamivel 8 000 fölött tartani. Az epidemiológus szerint az efféle intézkedések hatása mindig kéthetes csúszással érzékelhető, így minél később avatkozunk be, annál drasztikusabb intézkedések szükségesek a terjedés megfékezéséhez.

Oroszi azt is hozzátette, hogy egy amerikai tanulmány eredményei szerint a többlethalálozás mértékét két héttel előre jelzi a felnőtt intenzív osztályok ágykihasználtsága: az Egyesült Államokban 75 százalékos ágykihasználtság további 12 ezer halálesetet, 100 százalékos kihasználtság pedig további 80 ezer halálesetet vetít előre.
Társadalmi egyenlőtlenségek és a rendszerben kóválygó betegek
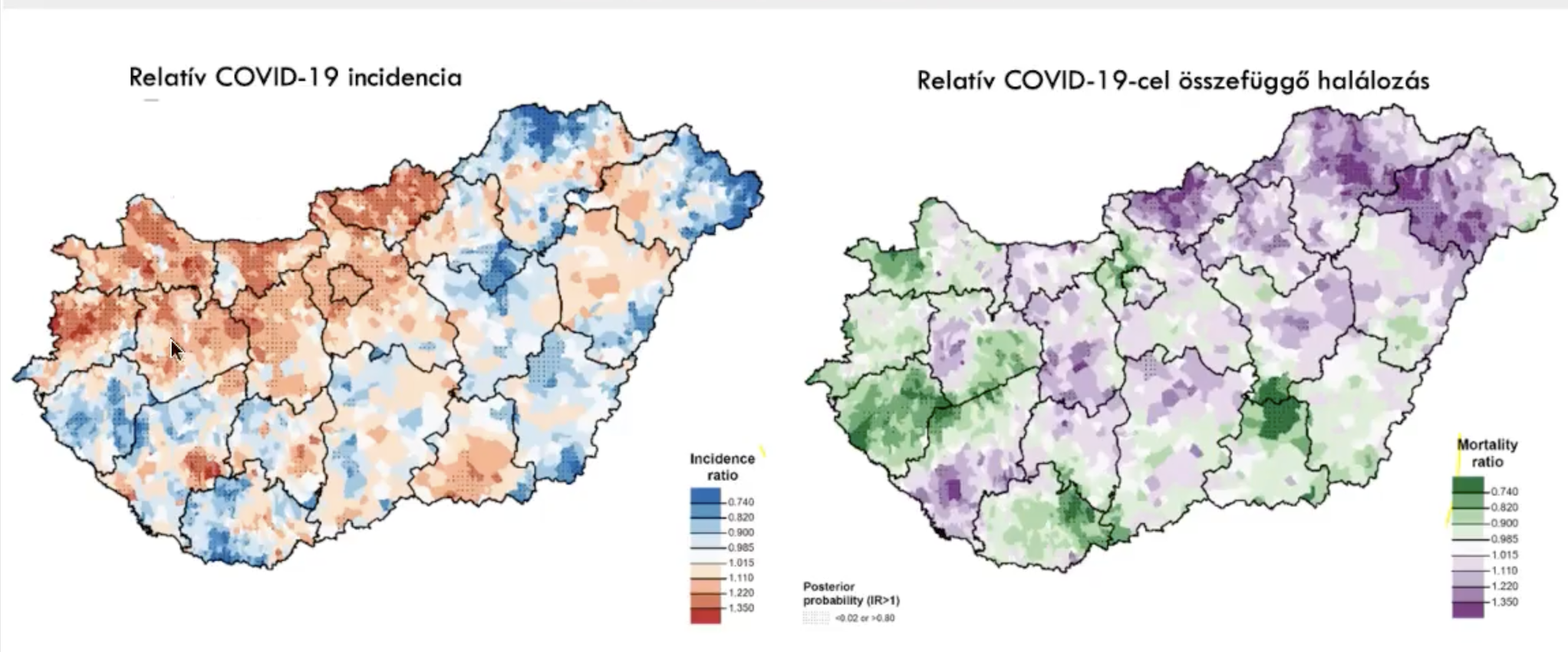
Az epidemiológus szerint a járvány alatt jelentősen megmutatkoztak a társadalmi egyenlőtlenségek, amelyeket csökkenthettek volna az oltások, ez azonban Magyarországon egyáltalán nem valósult meg. Míg a második és a harmadik hullámban Nyugat-Magyarországon nagyobb volt a fertőzésszám, Kelet-Magyarországon többen haltak meg a koronavírusban. Az átoltottság a nagyvárosokban és a megyeszékhelyeken még mindig magasabb, a legkedvezőtlenebb társadalmi-gazdasági helyzetűek átoltottsága pedig továbbra is rettenetesen alacsony. Vagyis Oroszi szerint az oltás oda nem jutott el, ahol a legnagyobb szükség lett volna rá, és az elkövetkező időszaknak is úgy állunk neki, hogy azt alacsony szocioökonómiai státuszúak körében a legrosszabb az átoltottság.
A társadalmi egyenlőtlenségek azonban az egészségügyi ellátás más területein is erőteljesen megmutatkoznak, főleg annak hatására, hogy a covid háttérbe szorította az egyéb panaszokkal küzdő járó- és fekvőbetegek ellátását. Rékassy szerint teljesen felborultak a betegutak, a betegek kóvályognak a rendszerben, kiszolgáltatottságukban pedig magánellátóhoz fordulnak azok, akik ezt megengedhetik maguknak, ez pedig még tovább növeli a társadalmi esélyegyenlőtlenséget. A szereplők viszont nem motiváltak abban, hogy megváltozzon a helyzet. Rékassy elmondta, hogy a kórházak még mindig fix finanszírozást kapnak, tehát a covid előtt, 2019 márciusában mért teljesítményükhöz igazított pénzt most is megkapják. Mivel az orvos is fix fizetést kap, ő sem motivált abban, hogy többet dolgozzon, mint amennyit muszáj, és ott vannak még a milliárdos magánklinika-befektetők is, akik mindent megtesznek azért, hogy elcsábítsák az orvost a betegeivel együtt.
„Ott van például az ortopédia, ahol eleve hosszú várólisták voltak, de mára az állami ellátásban két évet is kénytelenek várni a betegek egy csípőprotézis- vagy térdprotézis-műtétre, vagy fizetnek kétmillió forintot, és akkor megműtik őket egy hónapon belül. A lakosságnak rossz egészségi állapotához tehát az is nagyban hozzájárul, hogy nem jut ellátáshoz” – mondta Rékassy.
Bizalom és kommunikáció
Marton szerint a vakcinációs kampányt tekintve az sem erősítette a járványkezelést, hogy a kormányzat a „keleti vakcinák” bevezetésével aláásta az oltásba vetett bizalmat, majd 2021 őszén meghirdette a totálisan a vakcinákra alapozott védekezést, miközben éppen az eddigi leghalálosabb variáns megjelenése, a delta hullám előtt sutba dobta például a maszkviselési kötelezettséget. Hozzátette, hogy szentiment-elemzéssel megvizsgálták, melyik médiacsatornán milyen tónusban beszélnek a vakcinákról, és a hagyományos médiaplatformok bizonyultak a legnegatívabbnak.
Marton azt is kifejtette, hogy a magyar kormány nem kommunikált világosan és érthetően a járványról: az „alapbetegségeket” és a halálozási adatok számítását sokféle disszonáns üzenet övezte, és míg a járványcsúcsokat folyamatosan a győzelem orbáni deklarációja követte, például 2021 februárjában és júniusában is, az országot szinte ugyanolyan felkészületlenül érte az omikron-hullám, mintha ismét 2020 elején lettünk volna.
Nem becsüljük meg az ápolókat, pedig meg kellene
Szűcs Nikolett belgyógyász, endokrinológus, aki a járvány kitörésekor a Semmelweis Egyetem II. számú belgyógyászati klinikáján, majd a belgyógyászati és onkológiai klinikán teljesített szolgálatot, elmondta: minden járványhullámban más jelentett kihívást az orvosoknak és a nővéreknek. Az első hullámban kevés volt a beteg, könnyű volt őket izolálni, míg a második hullámban hirtelen nőtt az esetszám, és egész kórházi osztályokat kellett egyik napról a másikra felállítani. Ezen kívül kevesebb tapasztalatuk volt magával a betegséggel, így több vizsgálatot végeztek és több olyan paramétert mértek, amelyekről mára kiderült, hogy nem szükségesek.
A harmadik hullámban nagy nyomás nehezedett a már egyre fáradtabb nővérekre, és az egészségügyi dolgozókat pszichésen rettenetesen megviselték a fiatal, fulladó covidbetegek. Mára, a járvány negyedik-ötödik hullámában Szűcs szerint kevés a covidos, de kevés az ápoló is, és aki maradt, nagyon fáradt, és rengeteg az egészségügyi dolgozók között a fertőzés. Visszatértek az ambulanciákra a nem covidos betegek is, a kezelésekben viszont hatalmasak a csúszások.
Rékassy Szűcshöz hasonlóan elmondta, hogy a covid kezelése nem orvosszakmai, hanem ápolási feladat: „Azon a nehéz időszakon kell tudni átsegíteni a beteget, amikor mozgatni, etetni, itatni kell, és oda kell figyelni a megfelelő oxigénre. Ha az ápolóinkat nem becsüljük meg, akkor ne csodálkozzunk azon, hogy nincsen, aki a szakmában marad. Ez egy rendkívül kemény munka a váltott műszakok, a hétvégi ügyelet és sok egyéb tényező miatt. A Lidlben is kemény munka pénztárosnak lenni, de ha egyszer a Lidlben kétszer annyit fizetnek, és sokkal kisebb a felelősség és a stressz-szint, akkor ne csodálkozzunk, hogy elmennek”.
Kapcsolódó cikkek a Qubiten:

Újabb járványhullám közeleg, de nem lesz olyan súlyos, mint az eddigiek
Az utóbbi hetekben több európai országban és Kínában is megfordult a trend, és újra rendületlenül emelkedni kezdtek a koronavírusos esetszámok. Kemenesi Gábor virológus szerint a járvány újabb hazai felfutása esetén indokolttá válhat a beltéri maszkviselés, de a negyedik oltás továbbra is csak a veszélyeztetett csoportoknak ajánlott.
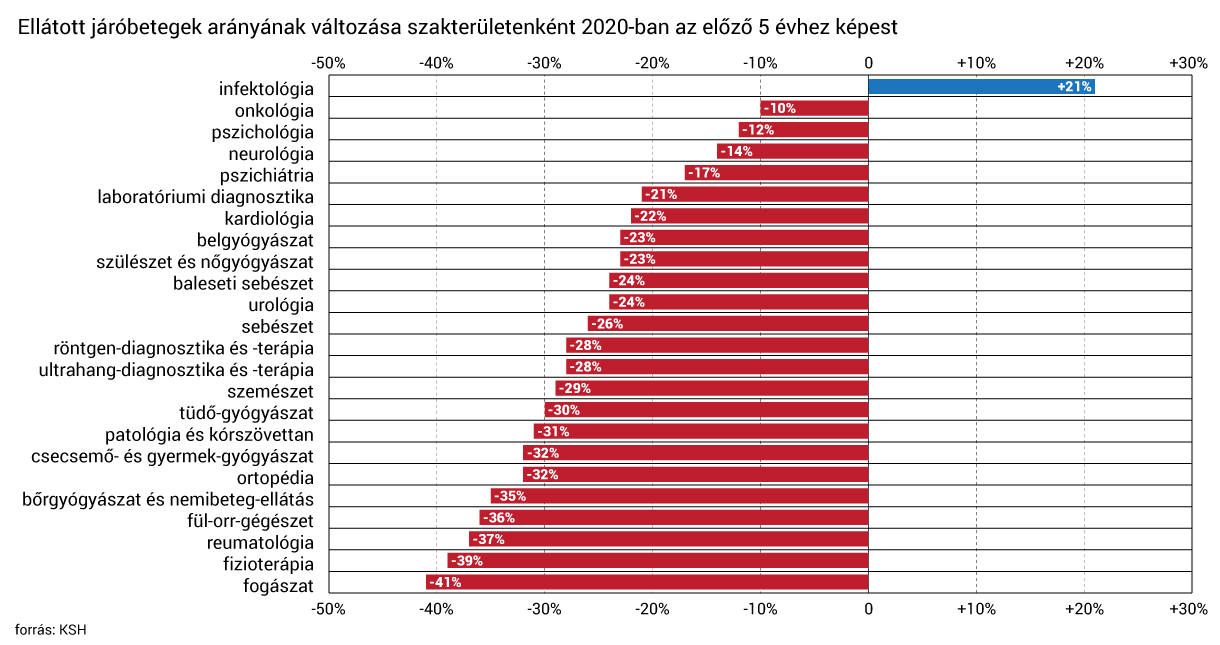
Egyetlen ábrán, hogyan szorította háttérbe a járóbeteg-ellátást 2020-ban a járvány
A fogászatokon 41 százalékkal, a reumatológiákon 37 százalékkal, a gyerekgyógyászatokon 32 százalékkal esett vissza Magyarországon az ellátott betegek száma 2020-ban.

Szegény embert még a covid is húzza: bemutatták a járványidőszakot elemző nagyszabású magyar kutatás eredményeit
A születések száma nemzetközi viszonylatban Magyarországon csökkent a leginkább a járvány miatt. A fertőzés főleg a városok szegényebb területeit sújtotta; a családi kötelékek erősödtek, de a baráti kapcsolatok leépültek, derítette ki a Társadalomtudományi Kutatóközpont Szociológiai Intézetének felmérése.