Komoly járványügyi, logisztikai és etikai dilemmákat vet fel a kérdés, hogy ki kapja az első oltásokat a koronavírus ellen
November eleje óta sorra jönnek a biztató hírek a vakcinafejlesztésekről. Az amerikai Pfizer és a német BioNTech klinikai vizsgálatainak előzetes eredményei szerint az amerikai-német együttműködésben fejlesztett koronavírus-vakcina 90 százalékos hatékonyságú (gyógyszerészeknek egészen precízen: hatásosságú); a múlt héten az amerikai Moderna egy 94,5 százalékos előzetes adattal rukkolt elő, az Oxfordi Egyetem és a brit-svéd AstraZeneca együttműködésével fejlesztett potenciális védőoltás tesztelése harmadik fázisából származó adatok szerint pedig vakcinájuk 70 százalékos hatékonyságot mutatott két különböző adagolási stratégia kombinált eredményeként, amelyek közül az egyik 90 százalékban, míg a másik 62 százalékban mutatkozott eredményesnek (ebből aztán lett is kavarodás és vádaskodás). Sőt, időközben már az orosz Szputnyik V oltás fejlesztői is belengettek egy 92 százalékos hatékonyságról szóló információt – igaz, az előzőeknél kevésbé ellenőrizhető módon.
Közben a Pfizer néhány napja már azt is kijelentette, hogy amint az amerikai élelmiszer- és gyógyszerfelügyeleti hatóság (FDA) engedélyezi a vakcinájukat, „órákon belül” meg is kezdik a védőoltások kiosztását. A gyógyszercég szerint az első adagokat a legnagyobb valószínűséggel orvosok, nővérek és más, frontvonalban küzdő egészségügyi dolgozók kapják majd, és mindez már karácsony előtt megtörténhet. A jelenlegi helyzetben pedig már nemcsak az foglalkoztatja a szakértőket és a közvéleményt, melyik vakcina mennyire hatékony, hanem az is, hogyan zajlik majd a védőoltások optimális kiosztása.
Halálozás vagy terjedés?
Mivel a vakcinakészletek az első időszakban korlátozottan állnak majd rendelkezésre – például azért, mert a Pfizer és a Moderna vakcináiból is legalább két adagot kell kapnia minden beoltottnak, ráadásul a Pfizer/BioNTech apró üvegfiolákba töltött vakcináját -70 Celsius-fokon kell tárolni –, az MIT Technology Review összefoglalója szerint matematikusok hada kezdett bele annak modellezésébe, hogyan lehetne optimalizálni a védőoltások kiosztását úgy, hogy ez a lehető legrövidebb idő alatt a lehető legnagyobb társadalmi haszonnal járjon.
Howard Forman, a Yale Egyetem közegészségügyi professzora szerint ennek a feladatnak a megoldása amiatt is jár rengeteg nehézséggel, hogy évtizedekkel korábbiak a tapasztalataink arról, hogyan kellene teljesen új vakcinákkal tömeges oltási kampányokat levezényelni. Legutóbb a feketehimlő és a poliovírus bizonyult hasonlónak, az utóbbi évtizedek vakcináit a kutató szerint azonban vagy évekig tesztelték, vagy nagyon lassan vezették be. Mivel a COVID-19 különösen a 65 év felettiek és más egészségügyi problémákkal, például cukorbetegséggel vagy asztmával küzdők esetében halálos, viszont a fiatal és egészséges korosztályban fertőz széles körben, a szakértők két, egymással összebékíthetetlen prioritás közötti választással szembesülnek: a halálozásokat előzzék meg vagy a terjedést lassítsák?
Modellépítők kihívásai
A vakcinák kiosztásának logisztikájához a matematikusok olyan modelleket építenek, amelyek a lehető legpontosabban tükrözik vissza az emberi élet komplexitását: azon túl, hogy a reprodukciós ráta segítségével megállapítják a vírus fertőzőképességét, a lakóhelyre vonatkozó információktól kezdve a szocioökonómiai státuszon és egészségügyi kockázaton át a hétköznapi szokásokig számtalan paramétert beemelnek az elemzésekbe.
Az egyik legfontosabb paraméter a korosztály, amely a megfertőződés, a terjesztés és a halálozás kockázatát is jelentősen átírhatja. Míg a sertésinfluenza az idősebbeket jobbára megkímélte, a SARS-CoV-2 leginkább rájuk veszélyes: az eddigi adatok alapján a 65 éven felettiek körében az egész világon többszöröse a halálozási ráta a fiatalabbakhoz képest.
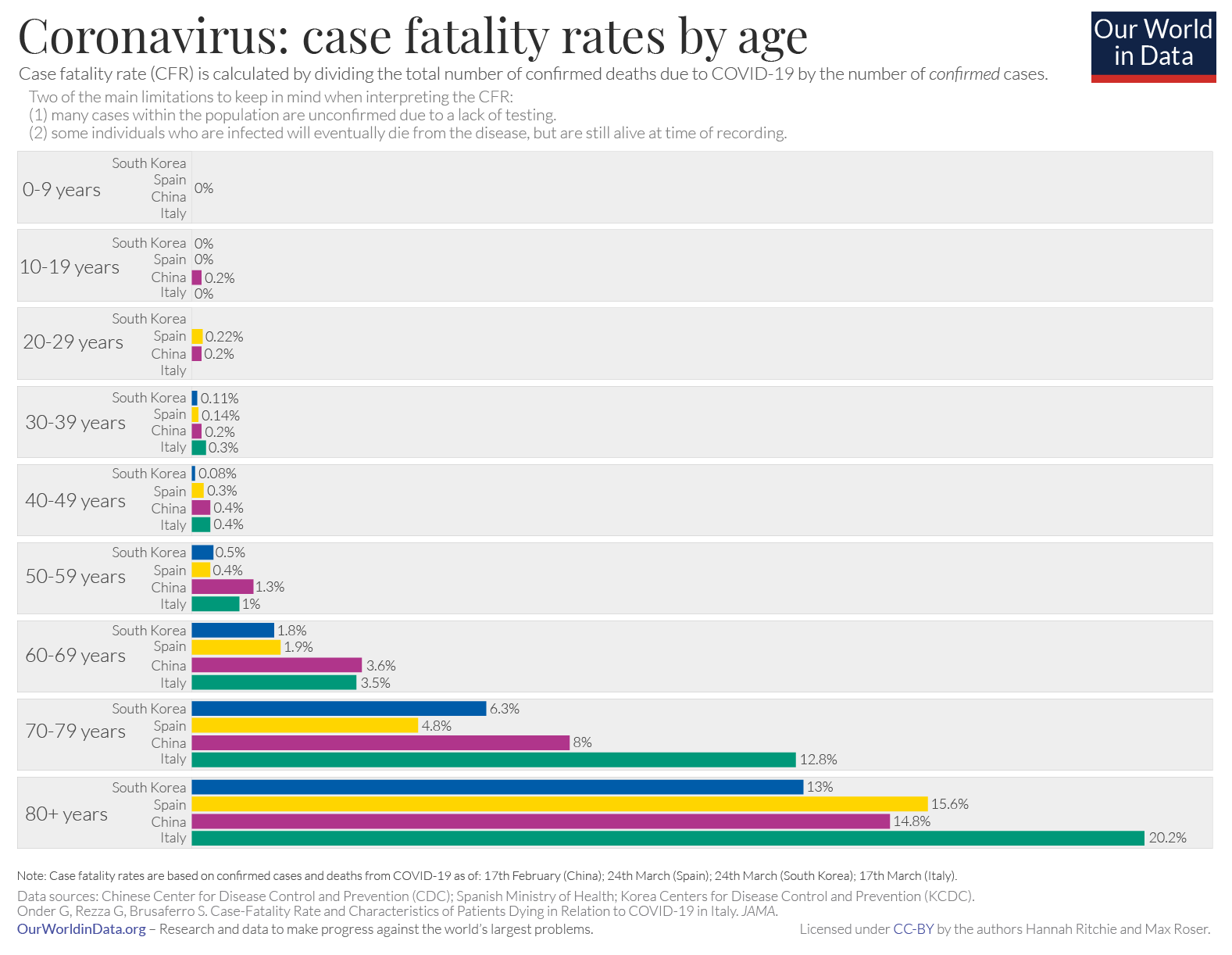
Ezen felül a kor közvetlenül befolyásolja a járványterjedés mintázatait. 2009-ben Alison Galvani és Jan Medlock, a Yale Egyetem epidemiológusai a Science folyóiratban publikálták matematikai modelljüket, amely bemutatta, hogy az időseken kívül gyerekeket és fiatal felnőtteket is célzó védőoltási kampányok 59 millióról 44 millióra csökkenthették volna a sertésinfluenzás megbetegedéseket; és szezonális influenza esetén a fertőzések 83 millióról 44 millióra csökkenhettek volna. Mivel az influenza elsősorban a gyerekek körében terjed, ezért az ő megóvásuk valójában az egész társadalom védelmét jelenti. Ez és az ehhez hasonló tanulmányok késztették az amerikai járványügyi központot, a CDC-t arra, hogy megváltoztassa a vakcinák elosztásával kapcsolatos állásfoglalását, és előnyben részesítse a gyerekek beoltását. Mára pedig a védőoltási kampányok modelljei beemelik paramétereik közé a legsérülékenyebb csoportok közvetett, vagyis a járvány terjedéséért leginkább felelős csoport beoltása általi védelmét.
Ezzel együtt a modellezőket érintő számtalan gyakorlati kihívás és a komplex számakrobatika miatt a vakcina elosztásának modellezésére a szakértőknek hónapok kellenek, miközben a járványgörbe laposítását hirdető modellek elkészítéséhez néhány hét is elég volt. Hiszen a fenti, korábbi vakcinaelosztási modellekben is használt adatokon kívül például azt is figyelembe kell venniük, hogy a Pfizer/BioNTech és a Moderna fejlesztette védőoltásokat több hét csúszással, két adagban kell beadni, ráadásul a folyamatot gondosan kell adminisztrálni és nyomon követni, hogy a második, ismétlő oltás mindenképpen megtörténjen.
Milyen átoltottság mellett érhető el a nyájimmunitás?
A modellezésnél az a kérdés is felmerül, hogy a népesség hány százalékának kell elérnie az immunitást ahhoz, hogy bizonyos lokális és gyorsan lefutó járványkitörésektől eltekintve összességében meg lehessen állítani a járványt, vagyis elérjük a nyájimmunitást. A WHO korábban úgy becsülte, hogy a koronavírus reprodukciós rátáját tekintve a populáció 65-70 százalékának immunitása (vagy korábbi fertőzés vagy oltás miatt) szükséges ennek eléréséhez, míg az Európai Betegségmegelőzési és Járványvédelmi Központ, az ECDC 67 százalékkal számol járványmodelljeiben.
A Georgiai Műszaki Egyetem egészségügyi műveletek kutatásával foglalkozó központjának igazgatója, a nemrég aláírás-hamisítási botrányba keveredett Eva Lee szerint, akinek a koronavírus-járvány eredetét, fertőzőképességét és várható globális terjedését előrejelző korai értékelései meglepően pontosnak bizonyultak, New Yorkban például potenciálisan már akkor megállítható lenne a vírus, ha a populáció körülbelül 40 százalékát beoltanák, mivel a vírus helyi terjedési rátája eléggé alacsony (jelenleg 2,74 százalékos a fertőzöttségi arány) és a népesség már mintegy 20 százaléka átesett a fertőzésen. A kaliforniai San Diegóban azonban, ahol a korábbi fertőzési ráták alacsonyabbak voltak, Lee modellje szerint a lakosság 65 százalékának kellene immunitást szereznie vagy oltás vagy természetes megfertőződés által. A texasi Houstonban ugyanakkor ez az arány a 73 százalékot is elérheti, mivel a fertőzési számok nagyon alacsonyan álltak és a városban sok latin-amerikai és afroamerikai él, akiket jobban sújtott a járvány például amiatt, hogy köreikben gyakrabban előfordul, hogy több generáció él egy fedél alatt.
Milyen a vakcinák hatékonysága?
A modellezőknek azt a kérdést is meg kell fontolniuk, hogy az egyes vakcinák mennyire garantálnak erős immunreakciót minden egyes társadalmi csoportban: inkább arra használják majd őket, hogy lerövidítsék a fertőzés időtartamát és enyhítsék a szimptómákat, így csökkentve a halálozási és a fertőzési arányt, vagy képesek ennél erősebb immunválaszt is kiváltani? És mit kezdjenek azzal, ha a vakcina a korábbi tapasztalatokhoz hasonlóan kevésbé hatásos az idősebbek körében? Az mRNS-alapú vakcinák (mint amilyen a Pfizer/BioNTech és a Moderna oltóanyaga) előzetes elemzései egyelőre azt mutatják, hogy ezek a magas fertőzési kockázatú, idősebb korosztályoknál is hatékonyak, meg kell várni azonban a végleges eredményeket.
Végül pedig ott a kínzó bizonytalanság, hogy vajon mennyi ideig tart majd ki a vakcinák hatása. Bizonyos vírusok, például a bárányhimlő esetén több évtizedig fennmarad a kórokozóval szembeni védettség, a koronavírusok közé tartozó SARS-CoV-2 vagy a közönséges megfázás esetén azonban a vírus magas mutációs rátát mutat, és így az is lehet, hogy az új vírustörzsekre nem hatnak a kifejlesztett vakcinák. Ezt a bizonytalanságot azonban nagyon nehéz pontosan lemodellezni, ezért a legtöbb matematikus azt feltételezi, hogy a fertőzöttek legalább egy ideig immunisak maradnak.
Ha a halálozás csökkentése a cél
Minden bizonytalanság ellenére érdemes világos célt kitűzni. A Michael Springborn, a Kaliforniai Egyetem (Davis) környezeti és erőforrás-közgazdásza és csapata által kidolgozott modell az első elérhető vakcinák gondos célba juttatásának fontosságát hangsúlyozta a halálozások megfékezésében. Modelljük alapján úgy vélik, már a populáció kis részének beadott, részlegesen hatékony vakcinának is messzemenő hatásai lehetnek. Más, modellezést végző szakértők között is konszenzus uralkodik a célba juttatás tekintetében, sőt abban is, hogy ha a legfőbb cél a halálozási számok csökkentése, akkor az idősebbeket kellene beoltani, ha pedig a terjedés lassítása, akkor a fiatalabb felnőtteket. A WIRED egyik cikke egy hálózatelméleti megoldás mentén azzal érvel, a járvány megfékezéséhez a szuperterjesztők oltásával kellene kezdeni.
Az Egészségügyi Világszervezet vezetői október közepén úgy nyilatkoztak, az egészséges fiatal felnőttek 2022-ig valószínűleg nem fognak tudni oltáshoz jutni, csak miután az időseket, az egészségügyi dolgozókat és más, magas kockázati besorolású csoportokat beoltottak. Egy szeptember elején megjelent, még nem peer-reviewed tanulmány, amely azt modellezte, hogyan terjedhet a COVID-19 az Egyesült Államokban, Indiában, Spanyolországban, Zimbabwéban, Brazíliában és Belgiumban, szintén arra jutott, hogy ha az elsődleges cél a halálozási ráta csökkentése, akkor először a hatvan év felettieket kellene beoltani.
Laura Matrajt, a seattle-i Fred Hutchinson Rákkutató Központ tudományos munkatársa áprilisban kezdett el dolgozni kutatócsoportjával: mintegy 440 paraméter és paraméterkombináció azonosítását követően algoritmusokat fejlesztettek, és közel 9000 órányi számítás után augusztusban publikálták modelljüket, amelynek kimenetele szintén azt mutatja, hogy ha az első időszakban csak korlátozott mennyiségben áll rendelkezésre a vakcina, a halálozások csökkentése érdekében az idősebbeket kellene először beoltani. Miután a legalább 60 százalékos hatékonyságú vakcinákból már legalább a népesség felének immunizálására elegendő oltóanyag áll rendelkezésre, a halálozások csökkentéséhez a 20-50 közötti, egészséges felnőtt lakosság, valamint a gyermekek beoltására lenne szükség. Például ha a populáció 20 százaléka már megfertőződött és immunis, a halálozások már akkor is a felére csökkennek, ha a legalább 50 százalékos hatékonyságú vakcinával a fennmaradó népesség mindössze 35 százalékát oltják be.
Ha a terjedés megállítása a cél
A halálozás megállítása helyett Christopher Cox cikkében amellett érvel, hogy a vakcinációval a vírus terjedésének lassítására kellene koncentrálni, ehhez pedig elengedhetetlen lenne a szuperterjesztők beoltása, ugyanis ők a fertőzötteknek az a közel 20 százaléka, akik a leginkább terjesztik a vírust. A Nature Medicine folyóiratban megjelent egyik tanulmány például a 2020. január 23. és április 28. közötti időszakban Hongkongból származó, 1038 COVID-19 fertőzött kontaktkutatás során feltárt adataiból azt állapította meg, hogy az esetek mintegy 19 százaléka tehető felelőssé a helyi terjedés mintegy 80 százalékáért. Vagyis többen vannak, akik betegen sem fertőznek; vannak, akik legfeljebb 1-2 embernek adják tovább a vírust, mások azonban a megfelelő körülmények között tömegeket fertőzhetnek meg egymagukban.
Hogyan lehetne viszont megtalálni a szuperterjesztőket? Egyáltalán nem egyértelmű, mitől fertőzi valaki végig a fél várost: minden az adott kórokozó tulajdonságainak, a páciens biológiai adottságainak és viselkedésének, valamint a környezetében tartózkodók vírusra való fogékonyságának kombinációján múlik. A hálózatelmélet szerint viszont azon is, hogy valaki hány kontaktussal rendelkezik: nagy, többgenerációs családban él, esetleg nagy társaságban mozog a munkája miatt, vagy épp ezek mindegyikének a kombinációja.
A hálózatelméletet választotta módszeréül a 2003-as SARS-járvány idején a szuperterjesztők megtalálása érdekében Shlomo Havlin, a Tel Aviv közelében működő Bar-Ilan Egyetem fizikusa is. Havlin és kutatócsoportja tanulmányában amellett érvel, hogy egy egyszerű módszerrel kizárólag lokális ismeretekkel felvértezve globális hatások érhetők el egy járvány megfékezésében: egy bizonyos populáció random mintájának kiválasztása után arra kell kérni a csoport minden egyes tagját, hogy nevezzék meg egyetlen ismerősüket - majd ez az ismerős kapjon védőoltást. Havlin szerint ezzel a módszerrel nagyon könnyen elérhetők az egyes hálózatok csomópontjai, azaz a szuperterjesztők. Bár a gyakorlatban ez a módszer korántsem bizonyult annyira hatékonynak, mintha a teljes hálózat ismeretén alapulva céloznák meg a csomópontokat, közel járt hozzá - főleg úgy, hogy nem laboratóriumi körülmények között a teljes hálózat egészében sosem ismerhető meg. Havlin úgy nyilatkozott a Wirednek, hogy módszerével az immunizálásra szorulókat harmadára-negyedére lehetne csökkenteni – vagyis elmélete szerint mindössze a populáció 10-20 százalékának beoltásával megállítható lehetne a járvány.
Súlyos etikai dilemmák
Az ismerős beoltásának modellje elméleti síkon egyszerűnek tűnik, a gyakorlatban azonban számos problémát vet fel. Mi van, ha az ismerős oltásellenes, vagy egyszerűen elfelejti beadatni a második, ismétlő oltást? Ezen kívül komoly etikai dilemmák is felmerülhetnek: ha választani kell két oltásra váró között, melyiknek kellene beadni a vakcinát? Az óriási haveri körben mozgó egyetemistának, aki nem tart fizikai távolságot és underground bulikon beerpongozik, vagy egyedül élő, 87 éves nagymamájának, aki március óta alig mozdul ki a lakásából? Ha a cél a halálozás csökkentése, akkor a nagymamának, ha a járvány terjedése, akkor az egyetemistának. Rachel Slayton, a CDC epidemiológusa és a szervezet immunizálási gyakorlataival foglalkozó tanácsadó bizottság tagja szerint az idősotthonok esetén inkább a személyzetet kellene beoltani, mint a lakókat, mivel az idősebbek kevesebb kontaktust tartanak fenn, és így viszonylag kicsi lenne az idősotthonok lakói beoltásából származó, közösségi összhatás.
A hasonló, hideg fejjel elvégzett, utilitarista modellek mellett megjelentek az etikai alapú vakcinaelosztási stratégiák is, amelyek a társadalmi hasznosság maximalizálása mellett a méltányosság és a bizalomépítés elemeit is beemelik a képletbe. Efféle modellen dolgozik Hanna Nohynek, a Finn Egészségügyi és Jóléti Intézet fertőző betegségek megállításával foglalkozó egységének helyettes vezetője vagy az amerikai Tudományos Akadémia egyik tudóscsapata is.
Végső soron mind az etikai és a matematikai alapú modelleknek is szembe kell nézniük a terep valóságával. Daniel Larremore, a Coloradói Egyetem (Boulder) munkatársa, a koronavírus terjedését hat országban elemző, korábban említett tanulmány egyik szerzője úgy véli: biztosan el fog tartani egy ideig, mire sikerül eljuttatni az emberekhez a vakcinát, és „nem szabad levenni a lábunkat a fékről rögtön abban a pillanatban, hogy bejelentik az oltóanyag elkészültét”.
Vajon hogyan befolyásolja a Párizsi Klímaegyezményt, ha az USA újra belép? Megkapják-e a szükséges támogatásokat a megújuló energiák? Korlátozza-e Biden mozgásterét a Trump-féle örökség? Hétfőn este a novemberi Energiahajón ilyenekről vitáznak majd szakértőink. Nézzétek, hallgassátok! (november 30., hétfő 18.00, Energiahajó, via Facebook Live)

Kapcsolódó cikkek a Qubiten:
Jönnek a koronavírus-vakcinák, de honnan tudjuk, hogy tényleg hatékonyak és biztonságosak?
A világ most a Pfizer és a BioNTech 90, illetve a Moderna 94,5 százalékos hatékonyságú vakcinájára figyel, miközben fél szemmel Oroszország és Kína irányába is tekintget. De mit jelentenek ezek a százalékok, és mikor alakul ki nyájimmunitás? Melyik oltásból vásárol be Magyarország, és mi az a vakcina-nacionalizmus?
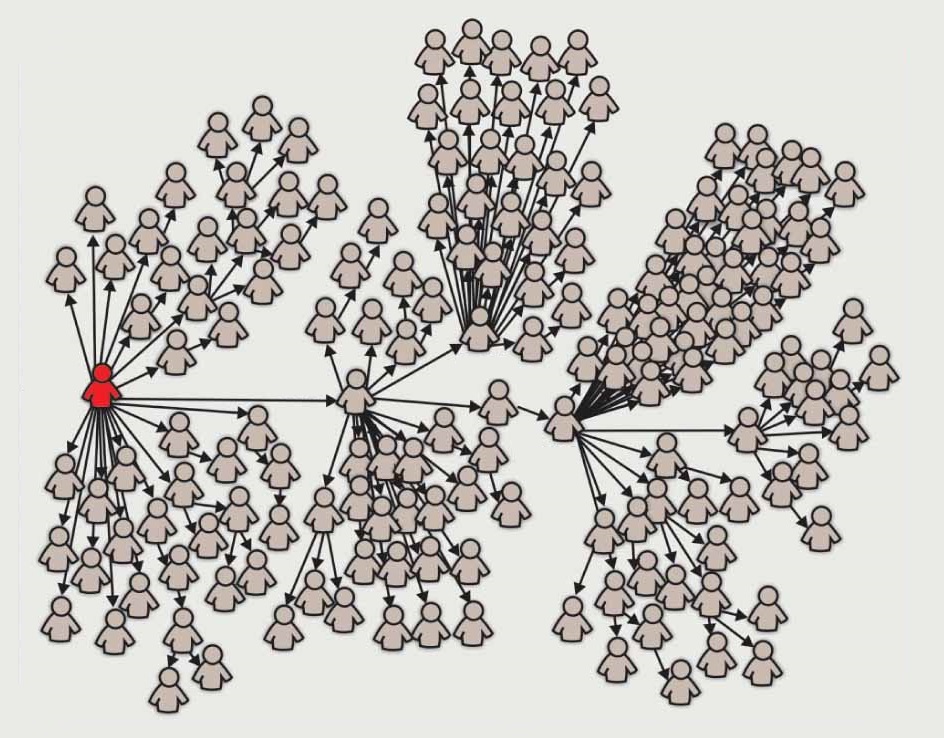
Egy maroknyi szuperterjesztő okozza a koronavírusos esetek túlnyomó többségét
A SARS-CoV-2 reprodukciós száma duplája lehet az eddig gondoltnak, vagyis sokkal nehezebb lehet elérni a nyájimmunitást, és a várt nyári esetcsökkenés is elmaradhat. A fertőzések 80 százalékát a betegek 10-20 százaléka okozhatja.
Kapcsolódó cikkek